A tüdőbaj visszavág
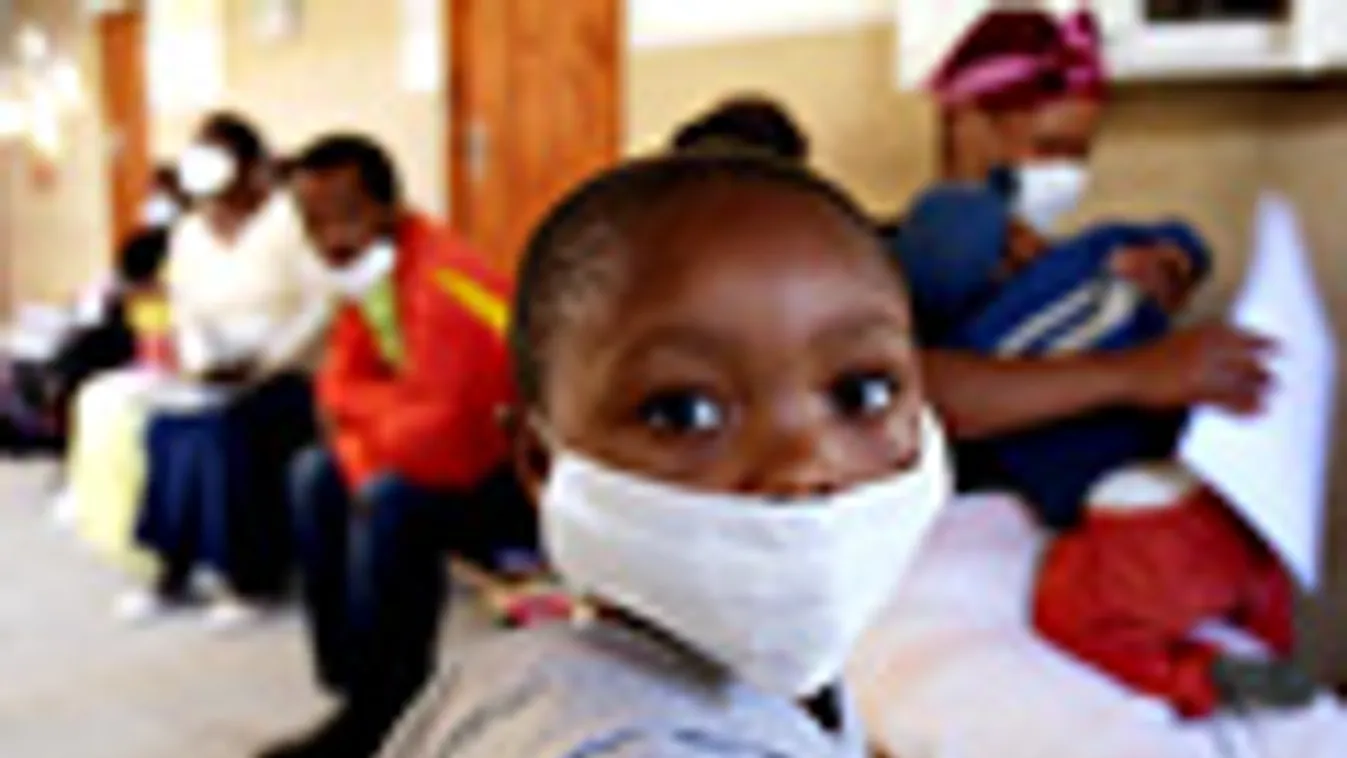

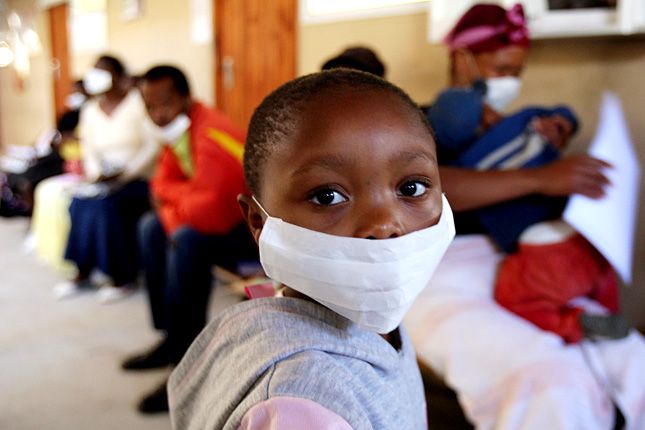
Ha addig valaki kételkedett volna benne, hogy a tbc csakugyan újult erővel készül visszatérni a harctérre, legkésőbb 2005-ben, egy isten háta mögötti dél-afrikai falusi kórházban szembesülnie kellett a valósággal. Még a szörnyű lőtt sebek és a lassan elsorvadó AIDS-es betegek mindennapi látványába belefásult helyi orvosok körében is komoly riadalmat keltett, amikor a gyógyszeres kezelésre addig jól reagáló HIV-fertőzöttek sorait hirtelen - és nagyon gyorsan - tizedelni kezdte a tüdőbaj.
A tbc-t okozó baktérium, a Mycobacterium tuberculosis hagyományos változatával fertőzöttek kezelésekor négy jól bevált antibiotikum közül szoktak választani, és a betegek pár hét, legfeljebb néhány hónap gyógyszeres kúra után rendszerint javulásnak indulnak. Azonban az említett dél-afrikai kórház betegei között a 2005-ös évben és 2006 elején 221 olyan pácienst regisztráltak - ez az összes tébécés eset 41 százalékát tette ki -, aki a baktérium multidrogrezisztens (MDR), vagyis többféle gyógyszernek ellenálló változatát hordozta, amellyel szemben a négy szokásos antibiotikum mindegyike jobbára hatástalan. Sőt közülük 53-an még az utolsó mentsvárnak fenntartott, ún. második vonalban alkalmazandó gyógyszerekre sem reagáltak. Az orvosok kezében így nem maradt semmilyen eszköz ennek az 53 betegnek megmentésére, akik egy híján valamennyien belehaltak a betegségbe. Méghozzá rémisztő gyorsasággal: felükkel a diagnózist követő 16 napon belül végzett a kór.
Már 84 országból jeleztek ilyen esetet
Ez volt az első alkalom, hogy az azóta szélsőségesen ellenállóként, szakszóval extrém drogrezisztensként (XDR) elhíresült tbc-változat felütötte a fejét; s egyben az első komoly figyelmeztetés is a világnak, hogy a tüdőbaj kórokozója hosszas visszavonulás után látványos revansra készül.
Az 1980-as évek elejére a nyugati világban annyira megritkultak a tébécés esetek, hogy az illetékes hatóságok egyre gyakrabban a betegség teljes felszámolásáról beszéltek. Ekkor vette azonban kezdetét a HIV-járvány, és a nyomában a tbc az 1990-es évek végére új lendületet kapott. Az Egészségügyi Világszervezet (WHO) legutóbbi, tavaly októberi tbc-jelentésében ugyanakkor a kilencvenes évekhez képest határozott haladásról számol be a baktérium megszokott - vagyis antibiotikumokra érzékeny - változatával szemben. Az új fertőzések száma visszaesett, és a tüdőbajosok halálozása 41 százalékkal csökkent 1990 óta. A hatóság mégis felhívta rá a figyelmet, hogy "a tbc gyógyszerrezisztens formái veszélyeztetik a betegség globális megfékezését".
Jelenleg az újonnan észlelt esetek 3,7 százaléka, a már korábban is kezelt betegeknek pedig mintegy 20 százaléka valamelyik drogrezisztens változattal fertőzött. S miközben 2000-ben a legriasztóbb szám még az Észtországban regisztrált 14 százalékos multidrogrezisztens arány volt, 2010-ben Oroszország arhangelszki területén ugyanez az érték 35 százalékra ugrott. A rezisztens esetek között az extrém drogrezisztens tbc becsült aránya 9 százalék; immár 84 országból jeleztek ilyen megbetegedést.
Az elmúlt ötven évben leállt az új szerek fejlesztése
A hagyományos "szelíd" és az új, multirezisztens tbc egészen más megítélés alá esik. A "szelíd" tbc idejében felismerve szinte mindig gyógyítható - feltéve persze, hogy a beteg megkapja és be is szedi a szükséges gyógyszereket. Csakhogy sok olyan országban, ahol az egészségügyi ellátás az utóbbi két évtizedben megrendült vagy egyenesen összeomlott, sőt esetleg sosem is működött igazán - és itt nem csak afrikai és ázsiai, de kelet-európai országokra is kell gondolni, elsősorban a szovjet utódállamokra -, a betegek gyakran nem a megfelelő gyógyszereket kapják, és sokszor elmulasztják végigcsinálni a kúrát. Ezek a körülmények pedig megteremtik a fokozott fertőzőképességű, egyidejűleg több gyógyszerrel szemben is érzéketlen baktériumtörzsek kialakulásának és terjedésének feltételeit.
Márpedig a rezisztens tbc kezelése jóval nehezebb, drágább és időigényesebb. Az eredményes harchoz új eszközökre lenne szükség, de fenyegetés híján az elmúlt ötven évben leállt a tüdőbajellenes szerek fejlesztése, a jelenleg rendelkezésre álló oltóanyag pedig az drogrezisztens törzsekkel szemben nem véd. Hasonló lemaradást mutat a diagnosztika is: a hagyományos rutinvizsgálat a köpetből kimutatja ugyan a Mycobacterium tuberculosist, ám hogy rezisztens-e az alkalmazott szerekkel szemben, azt már nem. Amíg úgy tűnt, hogy a tbc kérdése végérvényesen a megoldáshoz közeledik, érthető módon sem a kutatók, sem a gyógyszeripari vállalatok nem mutattak érdeklődést a diagnosztikai tesztek és az új gyógyszerek kidolgozása iránt.
A döntéshozók mostanra felismerték a változás szükségességét, de úgy lavíroznak, hogy miközben a tudósok és a gyógyszercégek számára érzékeltetik a probléma közegészségügyi jelentőségét, a közvéleményhez szólva igyekeznek elkerülni a pánikkeltést. "Nem szeretem, amikor valaki kiáll egy konferencián a multidrogrezisztens tbc-ről beszélni, és katasztrófát emleget, meg hogy össze fog dőlni a világ. Egyelőre nem ilyen súlyos a helyzet" - kommentálta Tim McHugh, a londoni University College klinikai mikrobiológiai központjának vezetője. "Aggódni csak azért érdemes, mert ha most nem cselekszünk, nemsokára késő lehet." A szakértők törekvése nyomán szerencsére sikerült újból forrásokat terelni a tbc-kutatás felé, így több új gyógyszer fejlesztése is megindulhatott, s egyúttal jelentős előrelépés történt a hatékony vakcina előállítása terén is.
Minden harmadik ember hordozza a tbc kórokozóját
A veszély nagyságrendjét tényleg nem szabad alulbecsülni, még ha a nyugati világban egyelőre nem érezteti a hatását az új járvány. A tbc globális szinten még mindig a vezető halálokok között szerepel azzal, hogy 2011-ben 1,4 millió életet követelt, és 8,7 millió új vagy visszaeső fertőzést okozott. De még ez sem érzékelteti kellőképpen a tbc valódi jelentőségét: az csak akkor látszik igazán, ha hozzátesszük, hogy a Földön minden harmadik ember hordozza a tbc kórokozóját - igaz, többségükben sosem alakul ki a betegség aktív formája.
Az első újkori tbc-járvány az 1700-as évek végén, az ipari forradalom idején csapott le a nyugati civilizációra, amikor a vidéki munkaerő Európa- és Észak-Amerika-szerte tömegekben özönlött be a városokba. Az ott uralkodó viszonyok - a szegénységgel járó alultápláltság és túlzsúfoltság - miatt a nagyobb települések melegágyaivá váltak a tbc terjedésének. Ahogy azonban a higiénés viszonyok, az élelmezés és az orvosi ellátás javulásnak indult, a nagy fehér ragály is - ahogy akkoriban emlegették - alábbhagyott. Az 1940-es, '50-es évekre már egészen jól álltak a dolgok: az először a '20-as években alkalmazott Bacillus Calmette-Guérin (BCG) vakcina jótékony hatása eddigre vált érzékelhetővé. Ám a BCG csak a gyerekkori, nem fertőző tbc ellen nyújtott védettséget, a felnőttkori ellen nem. Ez utóbbi téren az áttörést - és a tbc rohamos térvesztését - az izoniazid 1952-es, majd a rifampicin 1970-es évekbeli bevezetése hozta el. Az 1950-es évektől kezdve az újonnan regisztrált fertőzések száma szabályos zuhanásba kezdett.
Aztán az 1980-as években berobbant a porondra a HIV. "A HIV jelentőségét nem lehet eléggé hangsúlyozni" - magyarázza McHugh. - "A tbc és a HIV együttes fertőzés esetén nagy mértékben erősíti egymás hatását, felgyorsítva a szervezet védekező rendszerének felmorzsolódását. A lappangó tbc-fertőzés aktivizálódásának esélye 20-30-szorosára emelkedik a HIV-fertőzöttekben." A WHO 1993-ban világméretű veszélynek nyilvánította a tbc ismételt térhódítását. Napjainkban a HIV-fertőzöttek halálát leggyakrabban a tüdőbaj okozza.

A szovjet blokk összeomlásával terjedt el a drogrezisztens tüdőbaj
A "klasszikus" tbc újbóli elterjedése előkészítette a terepet a gyógyszerrezisztens formák kifejlődéséhez. Rezisztens változatok leginkább akkor alakulhatnak ki, ha valaki félbehagyja a kezelést, s mivel a kúra jellemzően 6 hónapig tart a klasszikus és 20 hónapig a multidrogrezisztens formák esetében, bőségesen van idő a rezisztens változatok természetes evolúciójára és elszaporodására.
A multidrogrezisztens tbc, amely az 1990-es évek folyamán fokozatosan egyre aggasztóbb léptékben terjedt, érzéketlen a M. tuberculosis ellen alkalmazott két antibiotikummal, az izoniaziddal és a rifampicinnel szemben. Az orvosok ezekben az esetekben az ún. második vonalbeli szerekhez - a fluorokinolonok közé tartozó széles spektrumú antibiotikumokhoz, vagy a csak injekció formájában adható amikacinhoz, kapreomicinhez, kanamicinhez fordulhatnak. Ezek a szerek azonban kevésbé hatékonyak, súlyosabb mellékhatásokkal bírnak, és jóval több hónapon át kell őket alkalmazni az első vonalbeliekhez képest. Ha a fertőzés a fluorokinolonokra és az intravénás szerek valamelyikére sem reagál, akkor már extrém drogrezisztensnek számít.
A szakértők egyetértenek abban, hogy a rezisztens formák világméretű elterjedése elsődlegesen a szovjet blokk összeomlásához kapcsolható. Az összeroskadó szovjet birodalom sok egyéb mellett maga alá temette az érintett országok egészségügyi ellátását. A betegség tömeges léptékben maradt felismeretlenül és kezeletlenül; a diagnosztizált betegek közül pedig sokan a saját szakállukra fogtak kísérletezésbe a gyógyszertárakban kellő szabályozás híján szabadon hozzáférhető, ám másodvonalban sem megfelelő tbc-ellenes szerekkel. Mindez felgyorsította a rezisztens törzsek megjelenését. Ehhez járult még hozzá az a balszerencsés körülmény, hogy az 1995-ben Kínából útnak indult, pekingi névre keresztelt rezisztens törzs épp ebben a kaotikus időszakban söpört végig a posztszovjet régión. Az eredmény: 2010-re az aktív tbc-fertőzéseknek már a 13 százalékáért a pekingi törzs volt felelős.
A tüdőbaj története kettéágazott
A fejlemények nyomán a gyógyszerérzékeny és a gyógyszerrezisztens tbc története az utóbbi években kettéágazott. A klasszikus tbc-vel szemben nincs egyéb teendő, mint eljuttatni a megfelelő diagnosztikus és terápiás eszközöket a betegekhez - és ezen a téren megnyugtató a fejlődés. A jelenlegi tendenciák mellett jó esély látszik arra, hogy az 1990-es tbc-halálozási mutató 2015-re megfeleződjék. A rezisztens formák megfékezéséhez azonban nemcsak az egészségügyi ellátást kell a kór által leginkább sújtott területeken újjáépíteni, de a korábbiaktól eltérő fegyvereket - új diagnosztikus teszteket, gyógyszereket és oltóanyagokat - is fel kell sorakoztatni a harctéren.
Amíg a gyógyszercégek legfeljebb a szegény országoktól várhattak - csupán csekély bevétellel kecsegtető - megrendelést ilyen termékekre, nemigen siettek cselekedni. A multidrogrezisztens tbc térhódításával viszont a helyzet változni látszik. Az utóbbi évtized során a globális tbc-programok keretében rengeteg pénz áramlott a kutatásba.
Az első lényeges áttörést az M. tuberculosis genomjának 1998-as feltérképezése hozta. A Wellcome Trust Sanger Institute (Hinxton, Egyesült Királyság) munkatársainak eredményei nyomán lehetőség nyílt a baktérium virulenciájáért és immunrendszer-elkerülő képességéért felelős gének azonosítására. Innen lépett tovább 2012-ben az USA Nemzeti Egészségügyi Intézete (NIH) azzal, hogy belefogott a világ minden tájáról származó mintegy ezer rezisztens tbc-izolátum szekvenálásába. Ezzel már közvetlenül bepillantást nyerhetnek a gyógyszerrezisztencia genetikai hátterébe.
Közben újra gőzerővel zajlik az antimikobakterális szerek fejlesztése is: jelenleg tíz hatóanyag áll klinikai kipróbálás alatt. Megjelentek az első olyan diagnosztikus tesztek, amelyek jelzik, ha egy beteg a rezisztens törzsek valamelyikével fertőzött. A modern oltóanyag kialakítása felé tett erőfeszítések sikerét is várhatóan visszaigazolják a 2013 első negyedében záruló klinikai kísérletek.
Már megjelentek a totálisan drogrezisztens törzsek is
A tendencia biztató, de egyes szakértők kitartanak amellett, hogy az erőfeszítések még mindig nem elégségesek. A gazdasági válság visszafogta az amerikai kormány kutatásfinanszírozó kedvét, így az elkövetkező években a szükségesnél kevesebb jut majd a területnek - figyelmeztetnek USA-beli elemzők. A baktérium pedig nem pihen: 2011 decemberében egy mumbai (India) orvoscsoport 12 betegben a tbc ún. totálisan gyógyszerrezisztens formáját azonosította. Ez a variáns a tudósok szerint alapjaiban különbözik az eddig ismert multidrogrezisztens és extrém drogrezisztens változatoktól, és valamennyi ma elérhető terápiával szemben érzéketlen.
Az egészségügyi államtitkárság január 16-ai bejelentése szerint a területi alapon elrendelt kötelező tüdőszűrés megszűnik Magyarországon. 2014. március 31. után csak a rizikócsoportokban tartanák meg a kötelező rendszert. Az egyik rizikócsoportként a hajléktalanokat nevezték meg. 2012-ben két és fél millió ember szűrésével háromszáz tbc-s beteget találtak itthon. A hazai helyzettel egy következő cikkben foglalkozunk részletesen. |












